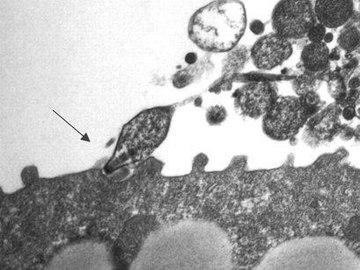
Mycoplasma pneumoniae
En bref
Mycoplasma pneumoniae (MP) :
- Petite bactérie dépourvue de paroi cellulaire non visible à la coloration de Gram (Gram -).
- Strictement humaine transmissible par des gouttelettes respiratoires.
- Répartition mondiale avec évolution sur un mode endémo-épidémique avec pic estival.
- Touche les enfants de + de 4 ans et l'adulte jeunes.
- Incubation 1 à 4 semaines.
- 4 à 8 % des Pneumonies Aiguës Communautaires (PAC).
CLINIQUE :
Syndrome grippal (fièvre, myalgies et/ou des symptômes gastro-intestinaux) avec localisations pulmonaires (++++) et extra-pulmonaires moins fréquents.
- Pulmonaire :
- Trachéobronchite +++ avec toux productive ou séche.
- PAC de gravité variable allant jusqu'au SDRA (forme fulminante).
- Extra-pulmonaire :
Mycoplasma pneumoniae en MIR
L'étude rétrospective de Khoury et al, regroupe la plus importante série de pneumopathie à MP admise en USI [Ref]. Sur une période de 6 ans (2007-2012) et une population de patients hospitalisée et testée pour une PAC, l'incidence des pneumopathies à MP était de 15 % (416/2652). Parmi ces patients, 16.3 % nécessitait une admission en USI (68/416) et 53% ont nécessité une ventilation mécanique (36/68). Le taux de mortalité en USI était de 26,5% (18/68) et la mortalité hospitalière était de 29,4% (20 sur 68). Les auteurs suggèrent que la mortalité est sous-estimée lors des PAC à MP qui sont souvent considérées comme bénignes. Il faut relativiser ce message, la mortalité rapportée à l'ensemble des PAC diagnostiquées sur cette période étant de 0.75% (20/2652) et la grande majorité des PAC à MP ne requérant pas d'hospitalisation.
Corticothérapie des formes graves ?
En dehors d'un contrôle plus précoce de l'hyperthermie (Grade A, niveau 2), la corticothérapie ne semble pas améliorer le degré d'hypoxémie ou la durée de séjour (Grade C, niveau 4).
Dans une étude rétropective sur 388 patients admis pour pnemopathie à MP, Hagman et al rapportaient que 31 % (n=122) avaient reçu des GC en moyenne à 1,9 jour (IQR : 0,6–3,6 jours) après l’admission, à la dose moyenne de 15 mg de bétaméthasone (IQR : 10–19 mg) pour une durée de traitement de 5 jours (IQR : 3–6 jours). Les patients traités par corticostéroïdes présentaient une atteinte respiratoire plus sévère, une durée de symptômes plus longue et étaient plus fréquemment traités avec des fluoroquinolones.
Le délai de régression de l’hypoxémie (hazard ratio [HR] : 0,92 [intervalle de confiance {IC} à 95 % : 0,72–1,19], p = 0,53) et la durée d’hospitalisation (HR : 0,91 [IC 95 % : 0,71–1,16], p = 0,44) ne différaient pas significativement entre les patients traités par corticostéroïdes et les témoins.
Cependant, le traitement par corticostéroïdes était associé à une réduction de la durée de la fièvre (HR : 1,44 [IC 95 % : 1,00–2,06], p = 0,046). Les complications n’étaient pas significativement différentes entre les deux groupes de traitement.
Des essais randomisés chez les enfants ont montré que le traitement adjuvant par corticostéroïdes est efficace chez les patients atteints de maladies réfractaires, définies par une fièvre persistante malgré ≥ 1 semaine de traitement antibiotique (Qiu). De plus, des essais randomisés chez des enfants atteints de pneumonie à Mycoplasma pneumoniae ont rapporté que le début plus précoce du traitement par corticostéroïdes et des doses plus élevées réduisaient la durée de la fièvre et la durée d’hospitalisation (Huang, Sun).
Mono ou bithérapie des formes graves ?
Par similitude aux formes sévères de légionellose, il pourrait être tentant d'utiliser sur les formes graves d'infection à Mycoplasma pneumoniae une bithérapie par macrolides et fluoroquinolones.
Arguments en défaveur
- Les macrolides en monothérapie sont le traitement de référence.
- Il n'existe aucune littérature pouvant justifier une bithérapie.
Arguments en faveur
- Existence de MP résistants aux macrolides :
- 5 à 10% dans les pays occiddentaux
- 80% en Chine
- Possibilité de surinfection pouvant justifier l'extension du spectre.
Revue générale
Mycoplasma pneumoniae (MP) est une petite bactérie pléomorphe strictement humaine, dépourvue de paroi cellulaire, ce qui explique que d'une part elles ne sont pas visibles à la coloration de Gram et que les ß-lactamines sont inactives [Ref]. Ce sont des bactéries liées aux cellules. La durée d'incubation est de 1 à 4 semaines. Les infections à MP surviennent dans le monde entier, en toute saison avec pic estival et dans tous les environnements géographiques, sur un mode endémo-épidémique.
MP est transmissible par des gouttelettes respiratoires lors d'un contact étroit avec les personnes infectées le plus souvent symptomatique. Le portage asymptomatique après l'infection voire avant, peut durer des semaines, voire des mois. L'immunité après l'infection est partielle, les patients pouvant se réinfecter mais présentant des formes moins sévères.
Introduction
La prévalence de l'infection par Mycoplasma pneumoniae est largement sous-estimée, car elle affecte généralement des sujets jeunes et en bonne santé avec des symptômes de syndrome grippal bénin guérissant spontanément.
La mortalité globale de l'infection est faible mais des formes fulminantes sont décrites chez le sujet jeunes dans 0.5 à 2% des cas d'infection à MP [Ref] et la mortalité peut monter chez les personnes âgées [1 - 3].
Épidémiologie
- 4 % à 8 % des pneumonies bactériennes communautaires augmentant jusqu'à 20 % et 70 % en période d'épidémie survenant en établissement collectif (écoles, collègues, maisons de retraite).
- Enfants de plus de 4 ans et adolescents
- Sous-diagnostiqué chez l’adulte
- Répartition mondiale
- Epidémies estivales en rapport avec l’augmentation de fréquence avec des températures atmosphériques (+17% avec +1°C) et l'humidité (4% pour +1% d’humidité).
- L'incidence plus élevée chez les patients présentant un asthme bronchique sous-jacent (BA) ou une bronchopneumopathie chronique obstructive (BPCO)
Pathogénie
Deux sous-groupe 1 et 2.
Facteurs de virulence intrinsèque
- cyto-adhérence (protéines d'ancrage P30 et P1 attachées à l'organelle terminale polaire de la bactérie).
- ADP-ribosyltransferase exotoxine nommée community-acquired respiratory distress syndrome (CARDS) toxin qui provoque une vacuolisation et une ciliostase des cellules hôtes, une production de radicaux libres qui provoquent en outre une cytotoxicité.
En association avec une infection directe, la toxine CARDS entraine une activation du système immunitaire avec sécrétion d’interleukines (IL8 ; IL1 et TNFa) augmentant le recrutement de cellules inflammatoires localement et de cytokines Th-2 (IL-4 et IL-13) et Th-2 chemokines (CCL17 et CCL22) conduisant à une réponse inflammatoire mixte d'éosinophilie, d'accumulation de cellules T et de cellules B, et de la métaplasie muqueuse.
Les conséquences sont une hyperactivité des voies aériennes, les changements histologiques et la détérioration de la fonction pulmonaire ainsi qu’une modulation du système immunitaire entrainant une réactivité croisée à l’origine d'agglutinines froides à l'antigène I des globules rouges humains, de vascularite et/ou thrombose.
Présentation clinique
Elle est peu spécifique et regroupe des symptômes d'infection virale impliquant les voies respiratoires avec de la fièvre variable jusqu'à 39°C, une toux, des myalgies et/ou des symptômes gastro-intestinaux. La sévérité des symptômes augmente avec la charge bactérienne et avec un manque d'anticorps préexistants [13, 39].
Les examens physiques et les signes vitaux peuvent être normaux. Rarement, il peut exister une dissociation pouls/température mais la bradycardie est moins fréquente que dans les autres infections à intracellulaire [40] .
Les examens biologiques ne sont pas non spécifiques. L'hyperleucocytose est présente dans 25% des cas peu prononcée. Un syndrome inflammatoire est présent mais CRP et PCT sont généralement peu élevées. Le bilan hépatique est normal. La créatinine sérique peut s'élever sans réel tropisme rénal de la maladie ainsi que la lactate déshydrogénase sérique [41, 42].
Pulmonaire
La présentation la plus fréquente est celle d'une trachéobronchite avec toux productive ou sèche. Les symptômes pulmonaires vont de symptômes viraux légers à des présentations plus sévères, telles que l'exacerbation des maladies obstructives des voies respiratoires avec bronchospasme ou des symptômes de PAC plus ou moins oxygénodépendante.
La forme fulminante (0.5 à 2% des PAC à PM) évolue rapidement vers un syndrome de détresse respiratoire aigu (SDRA) ou une hémorragie intra-alvéolaire diffuse (HIA) [55, 13, 37 - 39].
Extrapulmonaire
Il existe une myriade de manifestations extra-pulmonaires de l'infection par le MP qui peuvent impliquer n'importe quel organe Tableau 1. Les manifestations extra-upmonaires ne sont pas seulement directement liées au processus d'infection, mais sont généralement dues à des complications auto-immunes ou vasculaires [36,43].
Tableau 1
Manifestations pulmonaires et extrapulmonaires de l'infection à Mycoplasme pneumoniae
|
Participation des organes |
Manifestation |
|
Pulmonaire |
Exacerbation de la bronchopneumopathie chronique obstructive (BPCO) |
|
Gastro-intestinal |
Nausées, vomissements, douleurs abdominales, anorexie |
|
Cardiovasculaire |
Myocardite, péricardite, tamponnade, endocardite |
|
Neurologique |
Méningite, encéphalite, névrite optique |
|
Rénal |
Nécrose tubulaire aigue, glomérulonéphrite, néphrite interstitielle |
|
Peau
Musculosquelettique |
Erythème noueux, vascularite cutané leucocytoclastique |
|
Thrombotique |
Embolie pulmonaire |
|
Autres |
Vascularite (ANCA positifs) |
Neurologique
L'encéphalite est la manifestation la plus fréquente après les formes pulmonaires surtout chez l'enfant. La physiopathologie eut être une agression directe par MP (méningite aseptique, myélite transverse) ou des encéphalites dites « post-infectieuses » tardives liées à un mécanisme immunologique (encéphalomyélite disséminée aigue, leucoencéphalopathie hémorragique aigue, myélite transverse tardive, atteinte de nerf périphérique, paralysie du nerf crânien et polyradiculonévrite aiguë de Guillain-Barré). Les lésions vasculaires peuvent en outre entraîner un accident vasculaire cérébral, une nécrose striatale et des troubles psychologiques [36, 45]. Le diagnostic étiologique est souvent difficile car MP est rarement isolé dans le LCR dans les formes aiguës et encore plus dans les formes tardives. Une étude de suivi à long terme portant sur des enfants atteints d'encéphalite à MP a rapporté des cas de handicap neurologique significatif [51].
Dermatologie
Une atteinte cutanée est fréquente, en particulier chez les enfants. Les affections des muqueuses, avec mucite buccale (chelite) et conjonctivite, sont typiques et souvent prononcées, mais des lésions urogénitales surviennent également. Les manifestations cutanées sont variées et se présentent souvent sous la forme de lésions maculo-papuleuses ou vésiculo-bulleuses. Des efflorescences similaires à un érythème polymorphe ou à un syndrome de Stevens-Johnson s’observent également. En raison de leur étiologie distincte et de leur meilleur pronostic, le terme «Mycoplasma pneumoniae-induced rash and mucositis» (MIRM) a été introduit pour désigner ces phénomènes dermatologiques [Ref].
D'autres manifestations dermatologiques, telles que l'urticaire, le purpura anaphylactoïde et l'érythème polymorphe sont observés et très probablement médiées par voie immunologique [36, 52, 53].
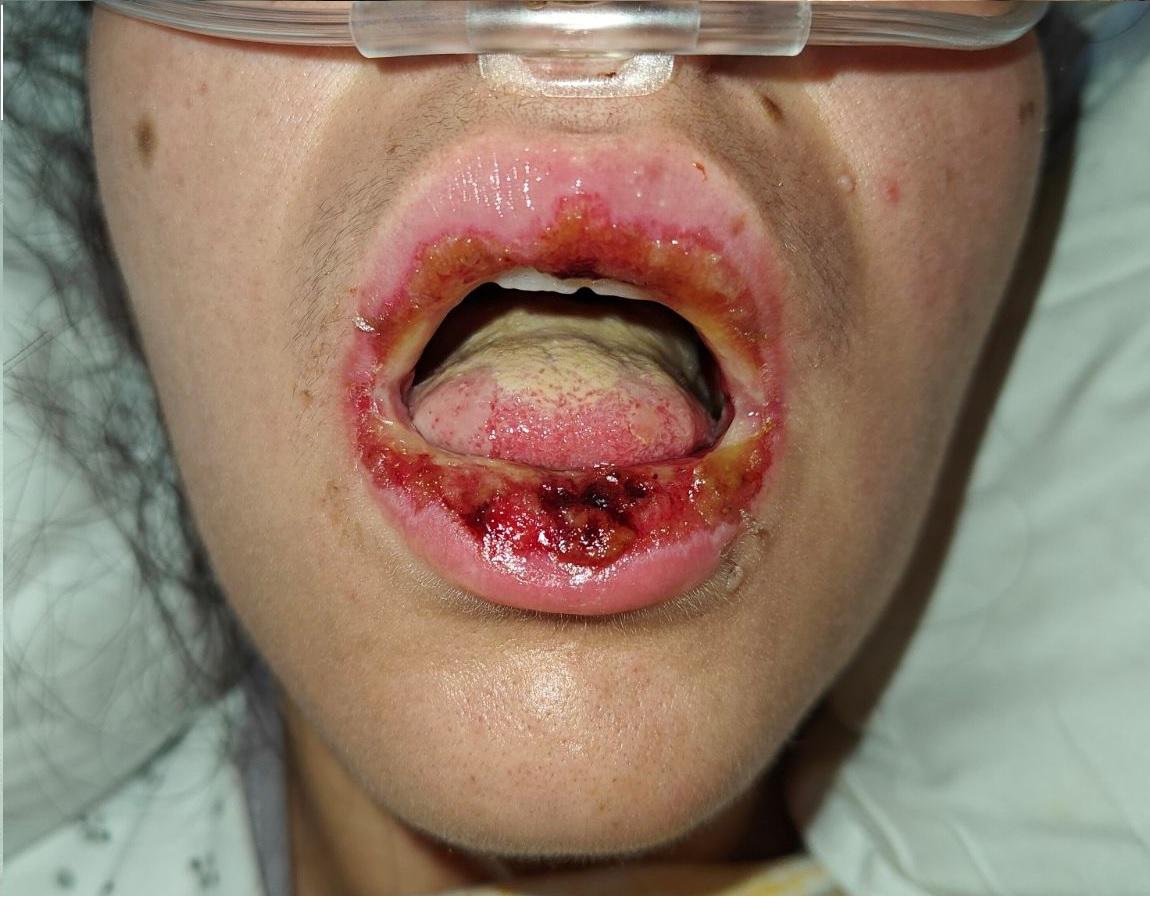 Chelite secondaire à une pneumopathie à mycoplasme
Chelite secondaire à une pneumopathie à mycoplasme
Hématologique
L’anémie hémolytique secondaire à des agglutinines froides est classique pouvant mettre en jeu le pronostic vital notamment en cas de drépanocytose.
Sont également décrit également des thrombopénies, des thrombocytose et de CIVD. Des cas de PTT sont également rapportés [Ref].
Cardiaque
Peu fréquents, de pronostics variables et souvent présents sans signe de pneumonie, la pathogénèse auto-immune est évoquée.
Musculosquelettique
De pathogénèse par invasion directe, immunologique ou occlusion vasculaire. La rhabdomyolyse coexiste souvent avec des manifestations neurologiques ou pulmonaires, mais peut être une découverte isolée.
Gastro-intestinal
L'hépatite précoce est probablement la conséquence d’une invasion directe tandis que l'hépatite tardive peut résulter de réactions immunologiques et d'une occlusion ou d'une atteinte endothéliale.
Rénal
La glomérulonéphrite aigue, y compris le syndrome néphrotique, la néphrite interstitielle et la néphropathie à IgA, est secondaire à la formation d'un complexe immun circulant pouvant être détecté dans le tissu rénal.
Imagerie thoracique
La présentation radiologique n'est pas spécifique et la radiographie pulmonaire peut être normale dans 5% des cas.
Il existe 4 patterns radiologiques [Ref] :
- infiltrats interstitiels péribronchiaux et périvasculaires (49%),
- consolidation de l'espace aérien (38%),
- opacités réticulonodulaires (8 %),
- opacités nodulaires ou à type masse (5 %).
Les épanchements pleuraux, l'abcédation et les adénopthies hilaires sont rares.
En tomodensitométrie thoracique (TDM), le foyer de consolidation avec aspect de verre dépoli est l'aspect le plus fréquent chez l'adulte. Dans la population pédiatrique, il a été signalé que les opacités focales ou bilatérales réticulonodulaire avec aspect d'arbre en bourgeon (tree-in-bud pattern) sont plus souvent rencontrées [63 - 65].
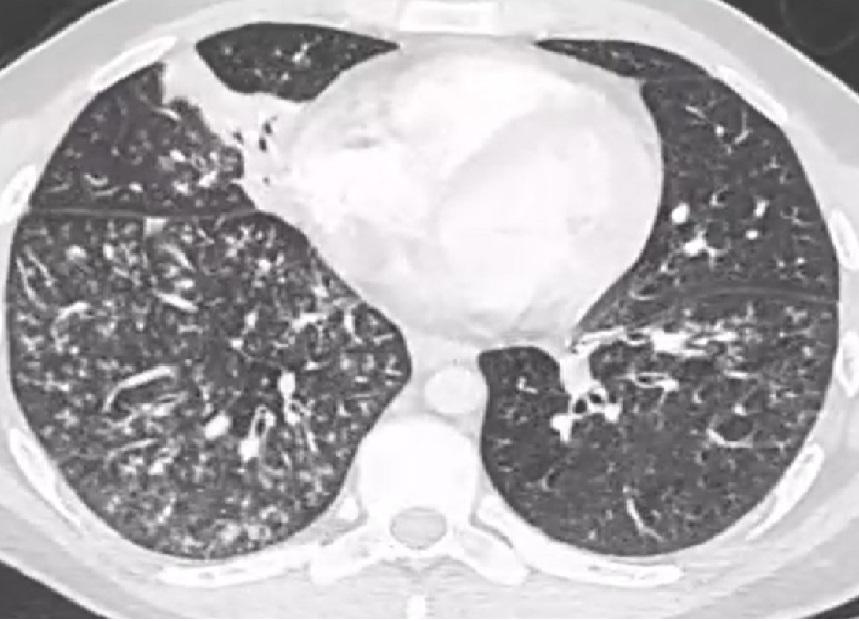
Aspect d'arbre en bourgeon prédominant à la base droite
Diagnostic
Le diagnostic des infections par la maladie peut être difficile car les mycoplasmes ne sont pas visibles par la coloration à Gram en raison de l'absence de paroi cellulaire. Les réponses cellulaires dans les expectorations sont typiquement mononucléaires. Environ 75 % des patients atteints de PMP ont un taux d'agglutinine à froid d'au moins 1:32 au cours de la deuxième semaine de maladie, qui est généralement résolu après 6 à 8 semaines. Il ne s'agit pas d'un test spécifique pour l'infection par la maladie de Parkinson, mais plus le titre d'agglutinine froide est élevé ( 1:64) chez un patient atteint de pneumonie, plus les agglutinines froides sont dues à la MP [5.
Les modalités actuelles de diagnostic incluent divers tests de PCR, la sérologie et la culture directes. La précision des essais de PCR dépend de la technique et de la taille de l'échantillon. Les tests de PCR et la sérologie ne sont pas toujours concordants, en particulier chez les patients d'âge extrême; les nourrissons et les personnes âgées peuvent avoir des réponses immunologiques insuffisantes aux infections par les MP au moment du test. De plus, l'infection par la maladie de passe devient indétectable par PCR plus tôt que par l'analyse sérologique une fois l'antibiothérapie initiée5.
L'étalon-or pour le diagnostic sérologique est une variation à quatre fois des titres d'anticorps au cours du temps (les titres d'anticorps IgM augmentent plus tôt que les anticorps IgG). La sensibilité des dosages d'IgM augmente avec la durée des symptômes, approchant plus de 70 % après 16 jours de symptômes. La valeur prédictive positive des IgM est approximative de 80 % [66-. Bien que les preuves de concordance soient plus concrètes chez les enfants, il a été démontré que la PCR et la sérologie sont également bien corrélées chez les adultes. L'utilisation des deux techniques améliore la fiabilité et la précision du diagnostic MPP [25, 38, 67.
La transréactivité avec le virus d'Epstein-Barr (EBV) est fréquente. Les agglutinines froides aident à confirmer le diagnostic d'infection par la maladie électrine car elles sont élevées chez 50 à 60 % des patients atteints de PMP ; cependant, des agglutinines froides peuvent être présentes dans les infections à EBV, à cytomégalovirus ou à Klebsiella. L'IgM-gM-gglutinine anti-spécifique est plus spécifique au diagnostic. Les agglutinines froides sont positives chez 50 % des patients infectés par le MP [68-. Les analyses PCR et sérologiques pourraient être un bon criblage combiné pour un diagnostic fiable et précis de l'infection par le MP. Les cultures bactériennes prennent généralement beaucoup de temps et ne sont pas facilement disponibles [38.
Le système de notation de la Société respiratoire japonaise pour les pneumonies atypiques peut diagnostiquer le MPP avec une sensibilité de 88,7 % et une spécificité de 77,5 %. La présence de plus de quatre des six des paramètres suivants donne au clinicien une forte suspicion de MP : 1) âge : 60 ans; 2) absence ou seulement de maladies mineures sous-jacentes; 3) toux tenace; 4) résultats positifs dans la cascade de la poitrine; 5) absence d'expectoration; ou 6) agent étiologique identifiable par un test de diagnostic rapide et un nombre de globules blancs de sérum 910 9 /L 56971[5, 26, 38, 67.
Parmi les autres techniques de diagnostic modernes qui manquent de validité à grande échelle, on peut citer la spectroscopie Raman à revêtement nanoroide à la surface (NA-SERS) et la désorption laser assistée par matrice - temps de spectrométrie de masse de vol (MALDI-TOF MS) [5.
Traitement
La résolution spontanée en 7 à 10 jours n'est pas rare.
Le mycoplasma n'a pas de paroi cellulaire et nécessite des antibiotiques agissant sur le ribosome bactérien pour inhiber la synthèse protéique.
1/ Macrolides : l’azithromycine a la meilleure CMI, la meilleure tolérance et une demi-vie plus longue que les autres, ce qui permet un traitement plus court. Il possède également un effet anti-inflammatoire synergique.
2/ Fluoroquinolones : aussi efficace que les macrolides avec une CMI plus élevée. Action bactéricide. Lorsque la sérologie est utilisée pour le diagnostic, la détermination de l'éradication reste un défi, ce qui conduit à des mesures d'efficacité inexactes [5.
3/ Tétracyclines : sont des inhibiteurs de la synthèse des protéines, sont utilisées dans les manifestations neurologiques de l'infection par le MP [55, 73, 74.
Toutes les manifestations extra-pulmonaires doivent être traitées par antibiotiques car l'invasion directe des organismes ne peut être exclue et la diminution des charges bactériennes globales peut amortir le système immunitaire de l'hôte robuste.
Recommandations HAS (décembre 2023)
‒ Clarithromycine :
- Chez l’enfant jusqu’à 60 kg : 15 mg/kg/j (soit 1 dose/poids matin et soir) pendant 5 jours ;
- Chez l’adulte : 500 mg 2 fois par jour pendant 5 jours.
‒ Azithromycine : (antibiotique ayant un impact plus important sur la résistance bactérienne du fait de sa longue demi-vie)
- Chez l’enfant jusqu’à 25 kg : 20 mg/kg/j (soit 1 dose/poids en une prise par jour) pendant 3 jours ;
- Chez l’enfant de plus de 25 kg : 500 mg/j en une prise par jour pendant 3 jours
- Chez l’adulte : 500 mg/j en une prise à J1 puis 250mg/j de J2 à J5.
En cas de problème d’approvisionnement
‒ Spiramycine :
- Chez l’adulte : 3 MUI 3 fois par jour pendant 7 jours.
‒ Roxithromycine :
- Chez l’enfant :
- de 6 à 11 kg : 25 mg matin et soir pendant 10 jours
- de 12 à 23 kg : 50 mg matin et soir pendant 10 jours ;
- de 24 à 40 kg : 100 mg matin et soir pendant 10 jours ;
- Chez l’adulte : 150 mg matin et soir pendant 10 jours ;
En cas d’allergie ou de contre-indication aux macrolides :
‒ Pristinamycine :
- Chez l’enfant à partir de 6 ans : 50 mg par kg et par jour, en 2 ou 3 prises pendant 7 jours
- Chez l’adulte : 1g matin midi soir pendant 7 jours.
‒ Doxycycline :
Chez l’enfant à partir de 12 ans : 200 mg à J1 (en dose unique ou en doses fractionnées) puis 100 mg/jour les jours suivants pour une durée totale de 7 jours.
Chez l’adulte :
- > 60 kg : 200 mg/j pendant 7 jours ;
- < 60 kg : 200 mg à J1 (en dose unique) puis 100 mg/jour les jours suivants pour une durée totale de 7 jours.
‒ En dernier recours dans le cadre d’une décision partagée, Fluoroquinolones (contre-indication chez l’enfant) : Lévofloxacine 500 mg 1 fois par jour pendant 7 jours.
L'émergence d'une résistance au macrolide a été rapportée, conduisant au développement de nouveaux agents antimicrobiens expérimentaux tels que la Léplatine, la Solithromycine, la Nafithromycine, l'Omadacycline et la zooliflodacine5. Le MP (MRMP) résistant aux macrolides généralisés a été signalé pour la première fois au Japon au début des années 2000 et s'est finalement propagé en Asie et en Amérique du Nord [55, 75. Le profil de résistance prédomine dans près de 90 % de tous les isolats de mycoplasme au Japon et en Chine [76 - 78. Les rapports de la MRMP en Europe font apparaître de grandes disparités, passant de moins de 1 % en Slovénie et aux Pays-Bas à près de 30 % en Italie et en Israel [79, 80. Aux États-Unis et au Canada, le MRMP représente environ 10 % de toutes les infections par les MP [17, 81, 82.
L'administration préalable de macrolides est associée à la MRMP [55, 83) et plusieurs études suggèrent que l'utilisation généralisée de macrolides peut être responsable du MRMP [55, 84 - 90. Cela confirme l'incidence la plus élevée du MRMP au Japon parce que les macrolides représentent 30 % de tous les antibiotiques oraux prescrits dans le pays.91 L'analyse en continu du multilocus à nombre variable (MLVA) du gène d'adhésion P1 n'a montré aucune signe d'association avec la résistance au macrolide, indiquant une origine polyclonale pour le MRMP. Cela suggère que la résistance se développe de novo pendant le traitement plutôt que de personne à l'autre.9297 Cependant, il a été rapporté que le MLVA type 4-5-7-2 spécifique avait une résistance accrue au macrolide au cours d'une épidémie à Hong Kong.98
En plus des antibiotiques, il existe des rapports anecdotiques et contradictoires concernant les bénéfices des stéroides, de la plasmaphérèse et de la thérapie intraveineuse par immunoglobulines. Ces traitements sont généralement réservés aux manifestations sévères et mettant en jeu le pronostic vital des infections à MP, en particulier chez les patients présentant une atteinte neurologique ou des complications dermatologiques telles que SJS [67, 70, 99 - 101.
Youn et al ont rapporté une résolution rapide de l'infection chez 86 des 90 enfants atteints d'un PPM compliqué ayant reçu des stéroides systémiques [102. La prednisolone semble être la corticothérapie la plus efficace dans le traitement adjuvant de la PAC, car elle inhibe l'activation plaquettaire in vitro par un mécanisme non génomique non partagé avec d'autres types de corticoides [103 L'utilisation de stéroides peut conduire à une résolution clinique et radiologique plus précoce que les antibiotiques seuls [104 Une récente étude rétrospective à grande échelle multicentrique au Japon a identifié 2 228 patients adultes atteints de PPM. Les effets des corticothérapies à faible dose et à forte dose sur la mortalité, la durée du séjour à l'hôpital (SSO), les coûts des médicaments et l'hyperglycémie nécessitant un traitement par insuline de la MPP ont été évalués. Cependant, la corticothérapie en association n'a pas diminué la mortalité sur 30 jours. De plus, des corticothérapies à faible dose et à forte dose ont été associées à des augmentations de la LOS. De plus, l'hyperglycémie nécessitant un traitement par insuline et les coûts des médicaments ont augmenté avec l'utilisation de la corticothérapie [105. Par conséquent, à l'heure actuelle, les bénéfices du traitement des patients atteints de MPP atteints de stéroides doivent être étudiés plus avant. Il a montré des effets positifs chez les enfants, mais les résultats chez les adultes sont controversés.
L'identification du MRMP compte tenu de l'augmentation récente des taux de résistance au macrolide a pris de l'importance clinique. Une étude qui définissait l'efficacité clinique comme le taux de résolution des symptômes a montré que l'efficacité clinique était de 91,5 % chez les patients atteints d'un MP macrolide, contre 22,7 % chez les patients atteints de MRMP [106. Kawai et al. ont également montré que le nombre d'organismes MP était plus élevé chez les patients atteints de MRMP [107 Le MRMP est associé à des symptômes extrapulmonaires plus importants et à des résultats radiologiques et des pneumonies plus graves que ceux qui sont sensibles aux macrolides.108 Il est supposé que des présentations sévères de MRMP peuvent résulter d'une réponse immunitaire de l'hôte plus robuste avec des cytokines inflammatoires et des LI [109 - 111].
Résultats
Morbidité et mortalité
De 2007 à 2012 au Centre médical de l'Université Hadassah-Hebreh a identifié 416 patients (48% d’enfant, 18% 19-65 ans, 46.6% de + de 65 ans) dont 68 (16.3%) admis en USI [Ref]; 54.4% (37/68) ont été ventilé. 38.2% (26/68) présentaient une co-infection. La mortalité était de 29.4% (20/68) corrélée à l’APACHE II.
Les formes sévères seraient plus fréquentes chez les hommes jeunes fumeurs (plus fortes réponses immunitaires ?)
L’évolution défavorable hémorragie alvéolaire diffuse, lésions cavitaires et SDRA.
L’évolution défavorable est rattachée à un retard d’antibiothérapie de plus de 10 jours.
L'importance de l'administration précoce d'antibiotiques pour les patients atteints de PPM a été renforcée dans une étude portant sur 227 patients atteints de PPM. Les 13 patients (6%) qui ont nécessité l'admission dans des US pour insuffisance respiratoire aigue n'ont reçu d'antibiotiques appropriés qu'environ 10 jours après le diagnostic112. Des soins de l'UTI pour les patients âgés ont été rapportés à environ 9 %, près d'un tiers des patients nécessitant une ventilation mécanique.
Maladie obstructive des voies aériennes
Bien que controversée, l’infection à mycoplasme pourrait augmenter le risque d’asthme d’autant plus qu’il existe un terrain atopique et notamment d’asthme réfractaire ainsi que de décompensation de BPCO.
Date de dernière mise à jour : 20/11/2024
Ajouter un commentaire